検査
- HOME
- 検査
ブライダルチェック・妊活ドック
準備中です
不妊症の検査(女性)
血液
■卵胞ホルモン(エストロゲンE)
卵巣から分泌されるホルモンで、排卵期には頸管粘液を分泌させ精子の子宮内への進入を助けます。
■黄体ホルモン(プロゲステロンP)
排卵後の卵胞から分泌されるホルモンで、子宮内膜を厚くし、体温を上昇させます。排卵後に黄体ホルモンが少ないと黄体機能不全となり、着床不全や流産の原因となります。
■卵胞刺激ホルモン(FSH)
脳の下垂体から分泌されるホルモンで、卵胞を発育させます。卵胞刺激ホルモンを測定することで卵巣機能を知ることができます。高すぎると卵巣機能の低下、低すぎると脳の視床下部や下垂体機能の低下が疑われます。
■黄体化ホルモン(LH)
脳の下垂体から分泌されるホルモンで、成熟卵を排卵させ黄体を形成します。排卵の約36時間前に上昇を開始し、排卵約12時間前に分泌の頂点を迎えるため排卵時期の予測に利用されます。黄体化ホルモンは尿で調べることもできます。
月経2~5日目の測定で黄体化ホルモンが高すぎると多嚢胞性卵巣症候群、低すぎると視床下部や下垂体機能の低下が疑われます。
■甲状腺刺激ホルモン(TSH)
甲状腺の機能が悪いと排卵障害や着床障害、流産の原因となることがあります。
■乳腺刺激ホルモン(プロラクチン)
分娩後に母乳を出すホルモンです。授乳期以外に高いと排卵障害や着床障害、流産の原因となることがあります。検査で異常がない場合でも、夜間や睡眠時にプロラクチンの値が高くなることがあり、潜在性高プロラクチン血症といいます。
胃薬や精神安定剤などでプロラクチンが上昇することがあります。
■抗ミュラー管ホルモン(AMH)
AMHは、卵巣内の発育途中の卵胞(胞状卵胞)から分泌されるホルモンで、胞状卵胞の数が多ければAMHの値は高く、少なければ低くなります。 発育卵胞を多く持つ若い女性はAMHの値が高く、年齢が上がるにつれ卵胞数が減りAMHの値も低くなることから、AMHの値は卵巣年齢の指標になると言われています。ただし、AMHは卵胞数を予測しているだけで、卵の質までは予測できません。
AMH値が実年齢を大きく上回る場合は多嚢胞性卵巣症候群が疑われます。子宮内膜症に罹患していたり、卵巣嚢腫などのため卵巣の手術既往のある方では卵の数は減っている事が多いためAMHの値も低くなる傾向にあります。
減ってしまった卵胞は増えたり元に戻ったりすることはありません。AMHが低い、あるいは卵巣年齢が実年齢よりかなり進んでいると言われた方は、治療やそのステップアップを急ぐ必要があると考えられます。
■精子不動化抗体
免疫の働きで、体の中に異物が入ると排除しようとして抗体が産生されます。女性にとって精子は異物ですが、妊娠に必要なために通常は抗体が産生されません。
しかし、まれに精子に対して抗精子抗体という抗体が産生されることがあります。抗精子抗体が産生されると精子の運動能力や受精能力が弱くなり、妊娠が難しくなります。
■感染症検査(B型肝炎、C型肝炎、梅毒、HIV(エイズ))
無事に妊娠・出産された場合のお子様への感染や、他の患者様や医療従事者への感染の危険性を考えて、B型肝炎、C型肝炎、梅毒、HIV検査をお願いしています。
■クラミジア検査
卵管性不妊症の原因の一つにクラミジア感染があります。性交渉により子宮に侵入したクラミジアという細菌が卵管内外で炎症を起こすと、卵管の閉塞や癒着、機能低下などを招くことがあります。このため卵や精子が卵管を通過できず、受精できないことによる不妊症を引き起こすことがあります。
卵管炎を引き起こす微生物には他にも淋菌、大腸菌などがありますが、クラミジア感染は女性では自覚症状がないことが多いために感染に気づかず、感染の長期化・進行により不妊や子宮外妊娠の原因となることがあります。
感染の有無は採血(抗体;過去の感染)や、子宮頸管分泌物(抗原;現在の感染)の検査で判断できます。
■その他の感染症検査
ヘルペス、トキソプラズマ、風疹なども調べることができます。
■貧血、炎症反応、子宮内膜症(CA125)、腫瘍マーカー、妊娠反応など
尿
■妊娠反応
尿中のHCGという妊娠ホルモンを高感度試薬で測定します。予定月経日頃から測定可能です。
■黄体化ホルモン定性
黄体化ホルモンは脳の下垂体から分泌されるホルモンで、成熟卵を排卵させ黄体を形成します。排卵の約36時間前に上昇を開始し、排卵約12時間前に分泌の頂点を迎えるため排卵時期の予測に利用されます。
ヒューナーテスト(精子-頸管粘液適合試験)
腟内に射精された精子は子宮頸管粘液を通りぬけて子宮の中に泳いでいきます。頸管粘液と精子の相性が悪いと、粘液内で精子が動けなくなります。
排卵期の性交後9~24時間以内に頸管粘液を一部採取し、顕微鏡で精子の状態を観察します。精子の動きがない場合には泳いで子宮内にたどり着けないので、人工授精に進みます。
子宮卵管造影
■子宮卵管造影検査
子宮に細い管を挿入して、造影剤を子宮から卵管へ流してX線透視をする検査です。卵管の狭窄や閉塞、子宮の形態、子宮粘膜下筋腫、子宮内膜ポリープなどがわかります。
検査は月経終了後2~5日の間に行います。排卵後は、卵を押し流したり、妊娠の可能性があるために通常は行いません。
子宮鏡検査
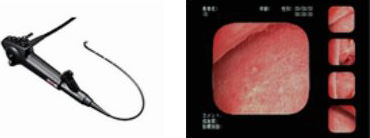
不妊症、習慣流産、貧血、過多月経、不正出血などの際に施行します。子宮内を観察することにより、粘膜下子宮筋腫、子宮内膜ポリープ、子宮内膜癒着(ゆちゃく)症、子宮奇形などがわかります。 当院の子宮鏡は直径約4mmの軟性鏡のため、子宮頸管の拡張が不要で、痛みもほとんどありません。
検査の時期は月経終了後から月経10日目位までです。排卵期周辺では、子宮内膜ポリープが存在していたとしても肥厚した正常内膜の中に埋没してしまい、内膜ポリープの判別が困難になります。閉経後の方はいつでも可能です。出血が多い時は血液で子宮の中が見えませんので、実施できません。
生理食塩水を子宮の中に流しながら、子宮鏡で中を観察します。時間は1~3分位です。 食事の制限はありません。 検査後は、注入した生理食塩水のため水っぽくなることと、薄い血液が出ることがあります。多くは1~2日で止まります。
超音波検査
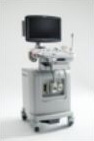
腟内に細い器具を挿入しておこないます。子宮筋腫や卵巣嚢腫などの有無、子宮内膜の状態、卵胞の成熟度などを調べることができます。
基礎体温
起床時など、肉体運動や精神的興奮のないの時の体温です。基礎体温を測ることで、ある程度の排卵の有無や黄体機能を知ることができます。 月経から排卵前までは体温が低く(低温相)、排卵後は黄体ホルモンの分泌により基礎体温が0.2~0.4度上昇します(高温相)。
- 低温相と高温相があまりかわらないとき
排卵が無い可能性があります。 - 低温相が短いとき
卵の未成熟や、卵巣機能が低下している可能性があります。 - 高温相が短い(11日以下)とき
黄体機能不全の可能性があります。
・基礎体温の測り方
朝、トイレや洗面など体を動かす前に測ります。舌下に体温計の先を入れ、口を閉じます。必ずしも同じ時間でなくても構いませんが、同じほうが正確な基礎体温を測ることができます。
1~2日測り忘れても気にせず続けましょう。全体の流れを知ることが大切です。
不妊症の検査(男性)
精液検査
検査は3~5日の禁欲後、用手法で精液を採取します。採精後30分ほどの液化後に、精液量、精子濃度、運動率、総運動精子数などを調べます。正常形態率(クルーガーテスト)という詳しい検査も行います。 精液の状態は非常に変動しやすいので2~3回の検査をお勧めします。DNAが断片化している精子の割合を調べる精子DNA断片化指数検査(DFI検査)も行います。【→精子DNA断片化指数検査(DFI検査)院長ブログ】
異常がある場合は、泌尿器科へのご紹介や、ホルモン採血検査、染色体採血検査などを行うことがあります。顕微授精をお勧めすることもあります。